抽動癥
来源:74U閱讀網
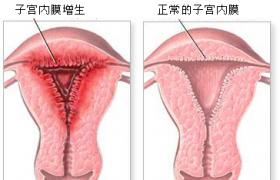
子宮內膜增生
子宮內膜增生百科
子宮內膜增生也稱為癌前病變,它具有一定的癌變傾向.子宮內膜增生有可逆性病變,可能發展為癌.絕大多數子宮內膜增生是一種可逆性病變,或保持一種持續性良性狀態.僅有少數病例在較長的時間間隔以後可能發展為癌.子宮內膜增生有單純增生、復雜增生及不典型增生3種類型.
子宮內膜增生
子宮內膜增生病因
不排卵(25%):
在青春期女孩,圍絕經婦女,下丘腦-垂體-卵巢軸的某個環節失調,多囊卵巢綜合征等,都可有不排卵現象,使子宮內膜較長期地持續性受雌激素作用,無孕激素對抗,缺少周期性分泌期的轉化,長期處於增生的狀態,北京協和醫院41例40歲以下子宮內膜不典型增生患者中,其內膜除瞭有灶性不典型增生以外,其他內膜80%以上無分泌期;基礎體溫測定結果70%為單相型,故大多數患者無排卵.
肥胖(15%):
在肥胖婦女,腎上腺分泌的雄烯二酮,經脂肪組織內芳香化酶作用而轉化為雌酮;脂肪組織越多,轉化能力越強,血漿中雌酮水平越高,因而造成持續性雌激素的影響.
內分泌功能性腫瘤(10%):
內分泌功能性腫瘤是罕見的腫瘤,但在北京協和醫院的研究統計中屬內分泌功能性腫瘤的占7.5%,垂體腺的促性腺功能不正常,卵巢顆粒細胞瘤也是持續性分泌雌激素的腫瘤.
外源性雌激素(20%):
(1)雌激素替代療法(Estrogen replacement therapy ERT):圍絕經期或絕經後,由於雌激素缺乏而有更年期綜合征,同時尚可能有骨質疏松,血脂代謝異常,心血管變化,甚至腦細胞活動的改變等,因而ERT逐漸被廣泛應用,並已取得很好的效果,但是,ERT單有雌激素,會刺激子宮內膜增生,單用雌激素一年,即可有20%婦女子宮內膜增生(Woodruff 1994),而ERT的應用,常常是經年不斷,甚至直到終生,長期如此,如若不同時聯合應用孕激素,將有嚴重內膜增生,甚或子宮內膜癌的發生.
(2)他莫昔芬的應用:他莫昔芬(Tamoxifen TAM)有抗雌激素的作用,故被用於絕經後晚期乳腺癌患者,在雌激素低的條件下,TAM又有微弱的類似雌激素的作用,故長期服用TAM,也可使子宮內膜增生,Cohen(1996)報道164例絕經後服用TAM者,有20.7%發生內膜病變,內膜病變發生率與服用TAM的期限有關,服用時間>48個月者,30.8%有內膜病變,其中包括內膜單純性增生及復雜增生,並有個別內膜癌,因而,絕經後乳腺癌患者在服用TAM期間,應對此倍加註意,Cohen(1996)組12例乳腺癌在服用TAM期間,同時用孕激素,全部病例內膜間質有蛻膜變.
發病機制(25%):
1.組織學分類 以往一般將子宮內膜增生分類為囊性增生,腺瘤樣增生及不典型增生,1986年Norris等結合組織學診斷標準的可重復性及其與臨床預後的關系,提出瞭以增生性病變中有無腺上皮細胞異型性作為病變的分類基礎,即單純增生和復雜增生均無細胞異型性,而具有細胞異型性的子宮內膜增生為不典型增生,腺體結構的形態改變也不相同,單純增生同時伴有間質成分的增生,復雜增生及不典型增生的腺體增生更明顯,較少間質增生,這一分類見表1,已於1987年被國際婦科病理協會(international society of gynecological pathology,ISGP/WHO)所采納(Silverberg,1988).
在名稱用語上,舊的分類也不是十分確切,例如“囊性增生",其組織學變化不僅限於內膜的腺體成分,而且病變的腺體也不一定總是表現為囊性擴張,因而這一術語的表達並不十分恰當,“腺瘤樣增生",不僅在概念上及詞義上相互矛盾,組織學診斷標準也一直不太明確,易於在病理診斷中造成腫瘤和增生二者之間的混淆,“非典型增生"的分類名稱雖然與新的分類相同,但在組織學的診斷標準上仍有差異,新的分類是進一步明確為細胞核的異型性改變.
2.病理特點
(1)子宮內膜單純增生:病變的子宮稍大,內膜明顯增厚,有時呈彌漫息肉狀,刮宮物量較大,可混有紅色光滑的息肉狀組織,鏡下病變呈彌漫性,累及內膜的功能層與基底層,由於間質與腺體同時增生而不表現出腺體擁擠,腺體大小不一,輪廓較平滑見圖1,腺上皮細胞的形態與正常的晚增殖期相似,不具有異型性.
(2)子宮內膜復雜增生:復雜增生的病因與單純增生大致相似,但由於病灶呈局灶性,可能還與組織中激素受體的分佈有關,少數復雜增生可以發展為不典型增生,從而影響預後,有1993年報道的21例40歲以下婦女的子宮內膜增生中,4例為復雜增生,均在短期藥物治療後,病變退縮並先後受孕,足月分娩,其中3例產後2~3年病變復發仍為復雜增生,隨診9~38年尚未見癌變.
病變的子宮內膜可以增厚或很薄,也可以呈息肉狀,與單純增生不同的是,病變為腺體成分的局灶性增生而不累及間質,刮宮物量可多可少,常混有正常,萎縮或其他類型增生的子宮內膜,病變區腺體擁擠,可以“背靠背",間質明顯減少,腺體的輪廓不規則,或彎曲呈鋸齒狀,或形成腺腔內乳頭,但無腺上皮細胞的異型性.
(3)子宮內膜不典型增生:不典型增生的發生與復雜增生相似,但部分病例可以緩慢發展為癌,在重度不典型增生中,其癌變率可達30%~50%.
此型增生限於子宮內膜腺體,腺上皮細胞的異型性是診斷的關鍵,病變呈局灶性或多灶性分佈,其間亦可見正常,萎縮或其他類型增生的腺體,病變區腺體增多,間質減少,增生的腺體不但輪廓不規則,同時具有腺上皮細胞的異型性,即細胞排列的極向紊亂或消失,細胞核增大變圓,不規則,核仁明顯,胞漿豐富嗜酸性,按病變的程度,不典型增生可分為輕,中,重三度,輕度:腺體輪廓稍不規則,腺上皮細胞異型性輕微,重度:腺體輪廓明顯不規則分支狀,有腺腔內出芽和乳頭狀結構,腺上皮細胞異型性明顯見圖3,中度:病變介於二者之間.
重度不典型增生需與分化好的子宮內膜癌鑒別,有無間質的浸潤是極其重要的鑒別依據,其形態學特征為:腺體“融合",“背靠背",“復雜分支的乳頭",“篩狀"或腺體內“搭橋",而間質消失;間質纖維化,以及間質壞死,此外,對孕激素治療的反應以及病人的年齡也有助於二者的鑒別.
不典型增生伴有間質肌纖維化生時,可以呈息肉樣突入宮腔,被稱作不典型性子宮內膜腺肌瘤樣息肉或息肉樣腺肌瘤,刮宮診斷時很容易誤診為癌的肌層浸潤,鑒別的要點是化生的肌纖維母細胞較子宮壁的平滑肌排列紊亂,細胞核較大且胞漿豐富,對年輕婦女的刮宮材料診斷腺癌要慎重,鏡下要有明確的間質浸潤和分化不良,單憑刮宮材料最好不作肌層浸潤的診斷.
子宮內膜增生
子宮內膜增生癥狀
子宮內膜增生的癥狀:
閉經不典型增生陰道不規則出血月經稀少月經周期改變
月經失調是本病的突出癥狀之一,常表現為陰道不規則出血,月經稀發,閉經或閉經一段後出血不止.一般稱之為無排卵功血.生殖期無排卵功血患者除陰道流血以外,不育亦為其主要癥狀.
子宮內膜增生具有一定的癌變傾向,故被列為癌前病變.但根據長期觀察,絕大多數子宮內膜增生是一種可逆性病變,或保持一種持續性良性狀態.僅有少數病例在較長的時間間隔以後可能發展為癌.子宮內膜增生有單純增生、復雜增生及不典型增生3種類型.
子宮內膜增生
子宮內膜增生檢查
診斷標準
根據臨床表現,結合組織學檢查,可做出診斷,組織學診斷取材的方法有子宮內膜組織刮取活檢,擴宮刮宮術及負壓吸宮術,由於子宮內膜不典型增生有時表現為散在及單個灶性病變,有時又與子宮內膜腺癌並存,刮宮或取內膜診斷內膜不典型增生而行子宮切除者,發現35%~50%患者,其子宮內尚有子宮內膜腺癌(Hunter,1994;Widra,1995;呂衛國,2001),所以必須取得整個宮腔表面的內膜組織進行診斷.
刮宮術與內膜活檢比較,所刮取的組織更為全面;但刮齒未到之處仍有可能遺漏某些部位,特別是雙宮角及宮底處,負壓吸引有負壓吸引作用使內膜脫落較完全,診斷將更全面可靠,因此,三種診斷方法中以負壓吸宮的準確率最高,也可結合患者具體情況作具體選擇.
鑒別診斷
子宮內膜不典型增生與其他兩類單純性增生,復雜性增生須予以鑒別,同時尚需註意與早期子宮內膜腺癌相鑒別.
1.病理形態的鑒別
自從ISGP(國際婦科病理協會)對內膜增生的分類標準被廣泛采納後,原來內膜增生與癌的診斷中存在的混亂現象有瞭不少改進,但是,內膜增生及其癌變被過分診斷的情況仍時有報道,雖然都是經過病理專傢診斷,原來診斷癌者,經復核診斷,其中有一些病例並非癌,而是各種類型的增生性病變,不符合率少者8.8%,多者50%,多屬於過分診斷,不同專傢閱片,其診斷結果互不相同,重復性差,甚至同一個人在不同的時間閱片,其結果也可能有出入,不符合率10%~50%(表2,3).
從表2及表3的數字可以看出根據刮宮所取子宮內膜診斷子宮內膜增生或癌變確存在一定困難,故而婦科病理專傢Silverberg(2000)指出子宮內膜標本增生性病變是外檢病理診斷中最常被過分診斷的一種病變,易於混淆診斷者多在以下幾點:①對於細胞異型性的診斷各作者所取標準不一致,②用以鑒別不典型增生與高分化腺癌的間質浸潤不易確定,③內膜間質肌纖維母細胞或平滑肌的化生易誤診為癌的肌層浸潤,④息肉樣腺肌瘤(Polypoidadenomyoma)也易誤診為間質浸潤.
診斷的困難可通過不斷探索研究,對診斷標準的繼續完善,再加上分子生物學基因方面的發展,使診斷準確性提高,作為臨床醫師應對內膜增生性病變診斷及鑒別診斷所面臨的困難要有足夠的認識和重視,遇到診斷問題,應與病理醫師密切配合,供給詳細的有關臨床資料,作為診斷的參考,必要時,與病理醫師協同商討診斷問題,現在,有不少醫院已形成常規,即接受任何轉院會診治療的患者,其刮宮內膜的診斷必須經過復核審定,以避免誤診,特別要防止過分診斷,過分處理.
2.臨床特點的鑒別
當組織學鑒別診斷遇到困難時,可結合臨床特點綜合考慮,根據北京協和醫院的臨床資料與病理材料相結合的分析,對於子宮內膜不典型增生與內膜腺癌的鑒別,以下兩點有參考價值.
(1)年齡:年齡有重要的鑒別意義,內膜腺癌患者中年齡小於40歲者非常少見,挪威癌瘤登記中心收集的1566例子宮內膜樣癌中,平均年齡62歲(36~91歲),其中0.6%<40歲,8.4%<50歲,所以,對於年輕的婦女,特別是切盼生育的婦女,如果刮宮材料不能肯定見到間質浸潤的特點,雖有腺體明顯增生及細胞異型性,仍應傾向於不典型增生的診斷,但是,這種年齡的規律是對子宮內膜樣癌而言,那些較少見的其他組織類型的子宮內膜癌,即非雌激素依賴性的Ⅱ型內膜癌,包括漿液性乳頭狀癌及透明細胞癌等,並不具備年齡輕的特點,有學者曾報道5例較年輕的非雌激素依賴性內膜癌的患者,其年齡分別為28,34,37,41,43歲,因此,在鑒別診斷時,首先要根據組織病理學提示的組織學類型,僅僅在不能鑒別分化好的內膜樣癌與不典型增生時,可以年齡作為鑒別的參考因素.
(2)藥物治療的反應:對藥物治療的反應也有助於子宮內膜不典型增生和內膜腺癌的鑒別診斷,前者對藥物治療的反應較敏感,在用藥後短時間內其內膜即有明顯逆轉,而且用藥劑量也可偏小,北京協和醫院的病例中,輕度不典型增生者,如果用小劑量孕激素周期性治療(每個周期用藥8~10天),一般在3個月內顯出療效,中度或重度不典型增生者,所用孕激素劑量須要增加並且須不間斷的連續應用3~6個月,停藥後,雖然可能復發,但多數經過相當一段時間緩解後才會復發,而內膜腺癌患者一般對藥物治療反應慢,並需要更大劑量才能使內膜有轉化反應,一旦停藥亦有很快復發的特點,所以藥物治療的反應可作鑒別診斷的參考.
子宮內膜增生預防
因具有癌變傾向,故應在治療後做好隨訪以便早期發現及時治療.